心臓の病気として多くの人が患う「心筋梗塞」の予防について説明いたします。
私は10年以上循環器専門医として診療を行なっています。
資格としては、
「循環器専門医」:心臓全般の専門的知識を有する医師
「心血管インターベンション治療学会専門医」:心臓や血管のカテーテル治療を専門的に行える医師
などの心臓や血管の病気を治療するエキスパートとしても働いております。
インターネットには「心筋梗塞」に関する数多くのホームページがありますが、私の経験から患者さんが疑問に思う点などを踏まえながら、患者さん目線に立って説明していきたいと思います。
👇心筋梗塞のまとめを記載した記事です。これを読めば心筋梗塞についてはおおまかにご理解いただけると思います。ぜひ参考ください。

👇心筋梗塞に似たような病気で「狭心症」がありますが、以前の記事で説明していますので参照ください

心筋梗塞に必要な薬の概要
心筋梗塞治療後は、少なくとも4〜5種類のお薬が必要になります。いずれもとても大切な薬で患者さん自身の判断で中止してはいけません。
勝手に中止してしまって、より悪くなって再入院、ひどい場合は、致命的なことになりかねません。
中止できるかどうか主治医の判断を仰ぐ必要があります。
くれぐれも患者さん自身の判断で中止することはないようにしてください。大事なことなので2回言いました。
では、重要な薬を解説していきます。
抗血栓薬:アスピリン、プラスグレル、クロピドグレル
抗血栓薬とは、血をサラサラにして血栓(=血の塊)をできにくくする薬のこと。
冠動脈にステント留置した場合、少なくとも①と②の2種類の抗血栓薬が必要となる。
①アスピリン(バイアスピリン®︎)は絶対必要。プロトンポンプインヒビターと呼ばれる胃薬と一緒に飲む必要がある。
②プラスグレル(エフィエント®️)あるいはクロピドグレル(プラビックス®️)
②は3~12か月前後で中止することが多い。①は原則的に終生内服が必要。
抗血栓薬とは血をサラサラにする薬です。血液の中には血小板など出血した場合に止血する作用があります。しかし、抗血栓薬は、止血する作用を減弱させることで血をサラサラにします。
では、なぜ、心筋梗塞の患者さんは抗血栓薬が必要なのでしょうか?
過去記事の「心筋梗塞のカテーテル治療について」でも説明していますが、『ステント血栓症』と呼ばれる重篤な合併症を防ぐことが必要だからです。
ステント血栓症
「ステント血栓症」は、治療してステントを留置したところに血栓という血の塊が急速に増殖しステント内を閉塞させてしまいます。
下の図のように、留置したステントの中に血栓が溜まり血流が途絶え、心筋梗塞と同じような状態になってしまいます(左図がステント留置直後、右図がステント内に血栓ができた状態=ステント血栓症)。
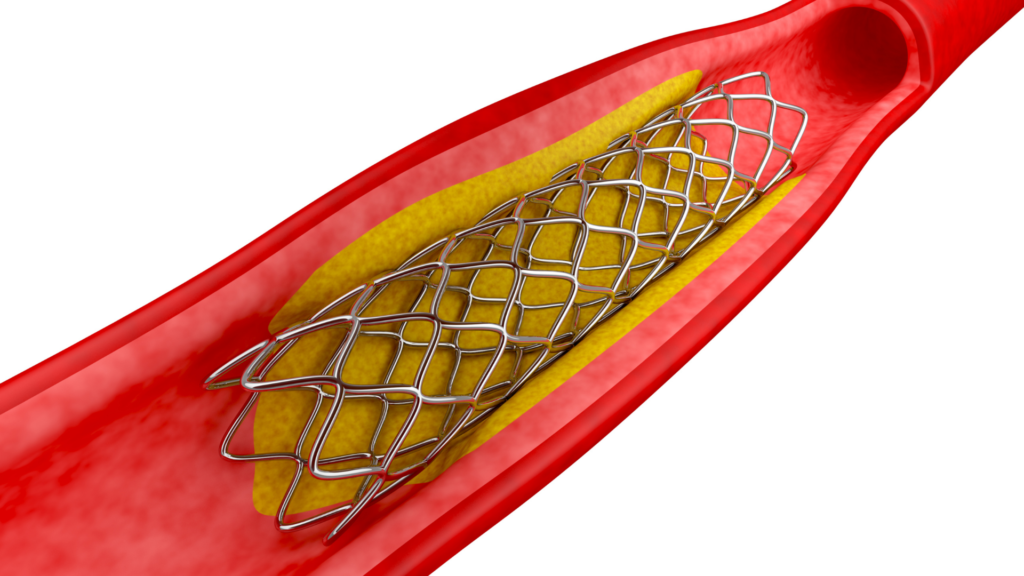

ステント血栓症は致死率も高く、かなり注意が必要です。ステント血栓症を起こさないように、抗血栓薬を2種類内服する必要があります。
抗血栓薬を中止することを検討する時
2種類の抗血栓薬を飲み続けると出血のリスクは高くなります。
基本的にはエフィエントやクロピドグレルのどちらかは、カテーテル治療後3〜12ヶ月で中止しアスピリンだけ内服していただくことになります。
なぜ1剤中止できるのか?
それは、留置したステントがご自身の細胞に包まれ血栓症を起こしにくくなるからです。
3〜12ヶ月と幅があるのは、長く内服した方がいいのか、出血リスクが高いから早めに中止した方が良いのか患者さんごとに背景が異なることによります。多くは、主治医やカテーテル治療医の判断になります。
歯医者さんで治療が必要な時はどうするか?
現在のガイドラインでは、抗血栓薬を内服したままで基本的には抜歯などの歯の処置をしていただくことになっています。ただし、歯の治療の時だけ抗血栓薬を2種類から1種類にしなくてはいけないかどうかについては、カテーテル治療医と歯科医師で相談することになります。
「ひとつでも抗血栓薬を飲んでいたら抜歯はできません」という歯医者さんでしたら、あまり自信がないか、あるいは、ガイドラインを読んでおられない可能性があるので要注意です。
胃カメラや大腸カメラが必要な時はどうするか?
健康診断などの観察だけのカメラであれば、抗血栓薬を基本的に中止せずに行います。
ポリープ切除が必要だったり、初期の胃癌や大腸癌の切除が必要だったりする場合は、抗血栓薬の中止を検討しなくてはいけません。
この判断は個々の患者さんごとに、カメラをする消化器内科医とカテーテル治療医が話し合って決定することになります。
患者さんの判断で勝手にやめてはいけません。
手術の時はどうするか?
手術が必要な場合は複雑になります。
急いでいる手術なのか?
手術は出血が多いのか?
患者さんは出血しやすいか?
患者さんは血栓症を起こしやすいか?
などなど、いろいろ検討しなくてはいけません。
この判断は個々の患者さんごとに、手術をする外科医とカテーテル治療医が話し合って決定することになります。
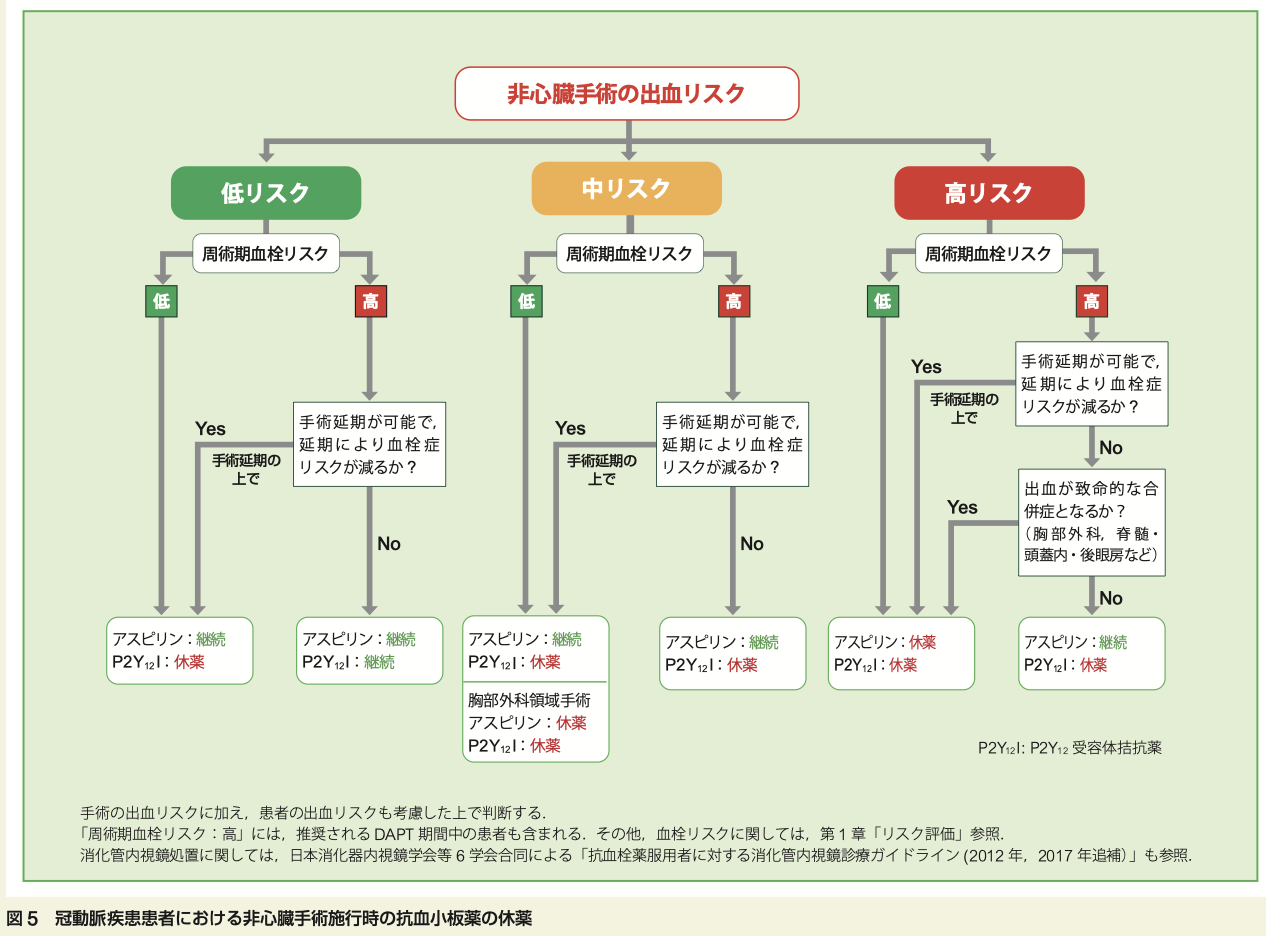
ガイドラインでは手術ごとに出血リスクをランクづけ、フローチャートを作成しています。
基本的にはエフィエントやクロピドグレルのどちらかは、カテーテル治療後3〜12ヶ月で中止しアスピリンだけ内服する。
歯科治療が必要な場合:基本的には少なくとも1剤は内服したまま歯科治療を受ける。
胃カメラ、大腸カメラ:観察だけなら内服したまま。処置や治療が必要なときは、カメラ医とカテーテル医の話し合いでどうするか決定する。
手術が必要な場合:手術が必要な場合は、外科医とカテーテル医の話し合いでどうするか決定する。ガイドラインでは、手術の出血リスクがランクづけされておりそれを参考にしながら決定する。
患者さんの判断で勝手にやめたりしてはいけない。
バイアスピリンは胃薬が必要
バイアスピリンは胃潰瘍を起こすことがあり、その予防のためにプロトンポンプインヒビターと呼ばれる胃薬と併用する必要があります。
「ランソプラゾール」「ボノプラザン(タケキャブ®️)」「オメプラゾール」などがプロトンポンプインヒビターに当たります。
胃潰瘍が起こると出血が止まらなくなるので、必ず内服するようにしてください。

β遮断薬(ベータしゃだんやく):カルベジロール(アーチスト®️)、ビソプロロール(メインテート®️)
β遮断薬の代表例:カルベジロール(アーチスト®️)、ビソプロロール(メインテート®️)
β遮断薬の役割:無理をしている心臓の動きを少し休める作用があり、長期的に服用することで心不全の悪化を防ぐ薬。心臓の負担を和らげる作用がある。心筋梗塞後は必須のお薬。
副作用:血圧が低下する。脈が遅くなる。
β遮断薬は、心臓の負担を和らげる作用があり、長期に服用する必要があります。それによって、心筋梗塞後に起こりやすい心不全の悪化を防いだりできます。
長期にわたり飲み続けることが大事なお薬です。また長期に服用していたβ遮断薬を突然中止することは血圧の上昇や、狭心症症状、不整脈の悪化につながります。
副作用として、血圧低下が挙げられますが、多少血圧が低くても内服を継続することが大事です。また、脈が遅くなる副作用があります。症状がなければ様子観察でよいのですが、ふらつき、めまいなど出現するようでしたら、減量や中止も考えなくてはいけないので主治医にご相談ください。
とにかく大事なのは、β遮断薬は、長期に内服しづづけることで効果を発揮するお薬です。さまざまな研究結果から、内服していなかった人と比較して、内服していた人の方が死亡率低下や心不全悪化回避など非常に成績がよかったことから推奨されています。
薬剤情報では、「高血圧のお薬」と説明が気がありますが、心筋梗塞では心臓の負担を和らげる作用があるから内服していただいております。ですから、「私は血圧高くないから飲まなくていい」とやめてしまうことだけはやめてください。
レニン・アンジオテンシン・アルドステロン系阻害薬
ACE阻害薬、アンジオテンシンⅡ受容体拮抗薬(ARB)の2種類がある。
代表例:
【ACE阻害薬】エナラプリル(レニベース®️)、ペリンドプリル(コバシル®️)
【アンギオテンシンⅡ受容体拮抗薬】カンデサルタン(ブロプレス®︎)、アジルサルタン(アジルバ®️)、オルメサルタン(オルメテック®️)
役割:過剰なホルモンの働きを抑え、心臓の負担を和らげる。また、心筋梗塞により痛んだ心臓の真菌細胞を補うように、正常な心臓の筋肉細胞が過剰に働きすぎるのを抑制する作用がある。
副作用:血圧低下、空咳(ACE阻害薬にのみ見られる)
レニン・アンジオテンシン・アルドステロン系阻害薬とは、ACE阻害薬、アンジオテンシンⅡ受容体拮抗薬(ARB)の2種類があります。
役割は、前項で説明した「β遮断薬」と似ており、心筋梗塞後に必須なお薬の一つです。
心筋梗塞後はいろいろなバランスが崩れています。ホルモンのバランスが崩れているのを整えてくれる作用があります。また、残された正常な心臓の筋肉細胞に過剰な負担がいかないように調整してくれる作用があります。他にも腎臓によってよい働きもありますし、高血圧の治療にも使われます。
副作用として、血圧低下があり、また、薬剤情報では、「高血圧のお薬」と説明が気がありますが、心筋梗塞では心臓の負担を和らげる作用があるから内服していただいております。ですから、「私は血圧高くないから飲まなくていい」とやめてしまうことだけはやめてください。これはβ遮断薬と同じです。
ACE阻害薬は、ARBより高い効果がありますが、副作用として空咳があります。乾いた咳が出だしたら、それはACE阻害薬の可能性が高いので主治医と相談しARBへの変更を検討ください。
脂質代謝異常改善薬:スタチン、エゼチミブ、レパーサ
代表例:
【スタチン系】ピタバスタチン、ロスバスタチン、アトルバスタチンなど。
【小腸コレステロールトランスポーター阻害薬】エゼチミブ(ゼチーア®️)
【PCSK9阻害薬】エボロクマブ(レパーサ®)*注射薬
役割:動脈硬化のもっとも大きなリスクファクターである悪玉コレステロールLDLを低下させる。
副作用:スタチン系は筋肉痛など。
脂質異常症とは、総コレステロール、LDLコレステロール(悪玉コレステロール)、中性脂肪が高い状態、またはHDLコレステロール(善玉コレステロール)が低い状態を示す総称です。心筋梗塞を起こした患者さんのほとんど全員がこの病気であると言っても過言ではないです。
2017年に改訂された「動脈硬化性疾患予防ガイドライン」では、再発予防の患者さんに対しては少なくとも100 mg/dL未満を目標としています。
しかし、家族性高コレステロール血症の患者さん、心筋梗塞を起こした患者さん、糖尿病の患者さんといった高リスクの患者に対しては、LDLコレステロール値の目標値を70 mg/dL未満として、より厳格な脂質低下療法が推奨されることになっています。
LDLを低下させる薬剤としてピタバスタチン、ロスバスタチン、アトルバスタチンなどの「スタチン」が主流です。時点で「エゼチミブ」です。
ときどき外来で、患者さんに
「LDLが下がったのでやめていいですか?」
とかいう人がいます。
中には、
「かかりつけの先生(不勉強)に、『LDLが低くなったからスタチンは要らないよ』って言われたので飲んでいません」
という仰天発言を聞くことがあります。
LDLが低くなったら良くないことが起きるとか、LDLが低すぎると死亡率があがるとかそういうのは全部デマなので、やめたりせずにスタチンは必ず飲み続けてください。
最近では、PCSK9阻害薬であるエボロクマブ(レパーサ®)という注射薬は、LDLを30mg/dLまで低下させ、心血管イベントを有意に低下させたと発表されました。私も多くはないですが、レパーサもハイリスクの患者さんに処方しています。

糖尿病治療
合併症予防の観点よりHbA1c 7.0%未満を目指す。
糖尿病に関しては下げすぎは必ずしもいいとは限らない。低血糖のリスクが上がるため。
糖尿病においては、「これさえ飲めば心筋梗塞に良い!」という治療薬が明確にはなっていない。
個々の患者さんの背景やさまざまな因子を考慮し目標値や治療薬を定めていく
糖尿病は心血管疾患のきわめて重要な危険因子です。
日本だけでなく海外の研究によると、糖尿病患者さんの心筋梗塞発症リスク、それによる死亡リスクは糖尿病がない患者さんにくらべ 2~3倍高いことが報告されています(*)。
ただ、残念ながら、糖尿病においては、「これさえ飲めば心筋梗塞に良い!」という治療薬が明確になっていません。どれも一長一短があったり、患者さんの背景や環境で何がよいのか変わってくるのです。
日本では、「糖尿病診療ガイドライン2016」では、合併症予防の観点よりHbA1c 7.0%未満を目標値とした、ざっくりとした感じになっています。
フォシーガ、ジャディアンス、トルリシティ
近年、フォシーガ®(ダパグリフロジン)やジャディアンス®(エンパグリフロジン)に代表されるSGLT2阻害薬とトルリシティ®(デュラグルチド)などのGLP-1受容体拮抗薬は、心血管疾患を有する糖尿病患者さんにおいて心血管イベントの発生を 15%近く,全死亡率を 10~20%低下させ、かつ、低血糖のリスクは最小限に留めており注目されています。私自身もこれらの薬剤の臨床試験に参加したことがあり、有用性を実感しています。ともに心血管リスク低下のための薬剤の一部として推奨されています。

まとめ
心筋梗塞に必要な薬をまとめました。
どれも非常に大切な薬ですので、主治医と相談しながら服薬を継続するようにしてください。
また、患者さんの自己判断による中断は非常に危険です。
命を落とすレベルまで危険性が高まります。
よく健康食品を摂っているから、薬は飲まなくても大丈夫などとトンチンカンなことを言っている患者さんがいます。そもそも、その健康食品やサプリを飲んでいても心筋梗塞という病気にかかっているのですから、それらは無意味に近いです。有害のときすらあります。
厳格な「試験」を経て証明された薬剤を信じて飲むことが大事です。
また、中等度程度の有酸素運動(ウォーキングなど)を1日につき計30分以上、1週間のうち5日以上
実施することが望ましいです。
繰り返しのカテーテル治療は、どんどん複雑になってくるのでリスクも増大します。それを回避するためにも「予防」を頑張りましょう!
参考になれば幸いです。
最後までお読みいただきありがとうございました。
(参考文献)
急性冠症候群ガイドライン(2018年改訂版):https://www.j-circ.or.jp/cms/wp-content/uploads/2020/02/JCS2018_kimura.pdf
冠動脈疾患患者における抗血栓療法: https://www.j-circ.or.jp/cms/wp-content/uploads/2020/04/JCS2020_Kimura_Nakamura.pdf
(*) N Engl J Med 2017; 377: 1228–1239., Diabet Med 2011;28: 1221–1228.










コメント